Основные сведения о ревматических болезнях
| Сайт: | Электронный информационно- образовательный портал ВолгГМУ |
| Курс: | Дисциплина Медицинская биохимия. Принципы измерительных технологий в биохимии. Патохимия, диагностика. Биохимия злокачественного роста». Часть 3 |
| Книга: | Основные сведения о ревматических болезнях |
| Напечатано:: | Гость |
| Дата: | Пятница, 17 Май 2024, 21:28 |
1. Введение
Современная ревматология оформилась в самостоятельный раздел медицины, чему способствовало выделение большого числа так называемых ревматических болезней, объединенных по принципу преимущественного поражения опорно-двигательного аппарата. В связи с этим термин «ревматический» приобрел неоднозначность и может относиться как к истинному ревматизму—болезни Сокольского — Буйо (ревматический кардит, ревматическая хорея и т.д.), так и к ревматическим заболеваниям вообще. Группа ревматических заболеваний включает болезни, которые, имея ряд общих черт с ревматизмом, в большинстве случаев существенно отличаются по этиологическим факторам, патогенетическим механизмам и клиническим проявлениям.
В настоящей главе основные ревматические заболевания представлены в виде 4 разделов: болезни с преимущественным поражением собственно суставов; васкулиты и диффузные болезни соединительной ткани, в основе которых лежит системное иммуновоспалительное поражение соединительной ткани и ее производных с частым вовлечением в процесс локомоторного аппарата; истинный ревматизм.
2. Классификация и номенклатура
Рабочая классификация и номенклатура ревматических болезней
I. Острая ревматическая лихорадка и хроническая ревматическая болезнь сердца. (Бывший РЕВМАТИЗМ)
II. Системные поражения соединительной ткани
1.0. Системная красная волчанка
1.1. Идиопатическая
1.2. Лекарственный волчаночноподобный синдром
2.0. Системная склеродермия
2.1. Идиопатическая
2.2. Индуцированная (химическая или лекарственная)
3.0. Диффузный фасциит
4.0. Дерматомиозит / полимиозит
4.1. Идиопатический
4.2. Паранеопластический
4.3. Ювенильный
4.4. Миозит "inclusion body"*
5.0. Синдром Шегрена
5.1. Первичный (болезнь Шегрена)
5.2. Вторичный (в сочетании с другими ревматическими заболеваниями)
5.3. "Сухой" синдром при ВИЧ-инфекции*
6.0. Перекрестные (overlap's) синдромы
6.1. Смешанное заболевание соединительной ткани
6.2. Другие перекрестные синдромы*
7.0. Рецидивирующий полихондрит
8.0. Антифосфолипидный синдром*
III. Системные васкулиты (ангииты, артерииты); васкулопатии*
1.0. Узелковый полиартериит
2.0. Гранулематозные артерииты:
2.1. Гранулематоз Вегенера
2.2. Синдром Черджа—Стросса*
3.0. Гигантоклеточные артерииты
3.1. Височный артериит (болезнь Хортона)
3.2. Ревматическая полимиалгия
3.3. Неспецифический аортоартериит (болезнь Такаясу)
4.0. Гиперегические ангииты
4.1. Геморрагический васкулит (болезнь Шенлейна—Геноха)
4.2. Смешанная криоглобулинемия (криоглобулинемическая пурпура)
5.0. Облитерирующий тромбоангиит (болезнь Бюргера)
6.0. Синдром Гудпасчера
7.0. Болезнь Бехчета
8.0. Болезнь Кавасаки (слизисто-кожно-железистый синдром)
9.0. Тромботическая тромбоцитопениче-ская пурпура (синдром Мошковиц)
10.0 Васкулиты при аутоиммунных, инфекционных заболеваниях и опухолях
IV. Ревматоидный артрит
1.0. Серопозитивный (по ревматоидному фактору)
2.0. Серонегативный (по ревматоидному фактору)
3.0. Без системных проявлений (полиартрит, олигоартрит, моноартрит)
4.0. С системными проявлениями
4.1. Синдром Фелти
4.2. Болезнь Стилла у взрослых*
V. Ювенильный артрит
VI. Анкилозирующий спондилит и другие артриты, сочетающиеся со спондилитом (спондилоартропатии)
1.0. Анкилозирующий спондилит (болезнь Бехтерева)
2.0. Реактивный артрит
3.0. Псориатический артрит
4.0. Артриты при хронических воспалительных заболеваниях кишечника (язвенный колит,болезнь Крона)
VII. Артриты, связанные с инфекцией
1.0. Инфекционные артриты
1.1. Бактериальные
1.1.1. Лаймовская болезнь
1.1.2. Болезнь Уиппла
1.1.3. Бруцеллез
1.2. Вирусные
1.2.1. Карельская лихорадка
1.2.2. Артрит при ВИЧ-инфекции
1.2.3. Артрит при HTLV-1 инфекции*
1.3. Грибковые
1.4. Паразитарные
2.0. Реактивные артриты
2.1. Постэнтероколитические
2.2. Урогенитальные
2.3. После носоглоточной инфекции
2.4. После кишечного шунтирования
2.5. После других инфекций
2.6. Поствакцинальные
VIII. Микрокристаллические артриты
1.0. Подагра первичная
2.0. Подагра вторичная
3.0. Хондрокальциноз ("псевдоподагра")
4.0. Гидроксиапатитовая артропатия
5.0. Другие микрокристаллические артриты
IX. Остеоартроз (остеоартрит) и близкие болезни
1.0. Остеоартроз
1.1. Первичный
1.2. Вторичный
1.3. Спондилез, спондилоартроз
1.4. Эндемический (болезнь Кашина—Бека)
2.0. Остеохондроз межпозвоночный
3.0. Идиопатический диффузный гиперостоз скелета (болезнь Форестье)
X Другие болезни суставов
1.0. Палиндромный ревматизм
2.0. Интермиттирующий гидроартроз
3.0. Множественный ретикулогистиоцитоз
4.0. Синовиома
5.0. Хондроматоз суставов
6.0. Виллезонодулярный синовит
XI. Болезни внесуставных мягких тканей
1.0. Болезни мышц
1.1. Миозиты
1.2. Оссифицирующий миозит
1.3. Идиопатический кальциноз
2.0. Болезни околосуставных тканей
2.1. Энтезопатии
2.2. Тендиниты (включая "щелкающий палец")
2.3. Тендовагиниты (включая болезнь де Кервена)
2.4. Бурситы (включая кисту Бейкера)
2.5. Периартриты
2.6. Синдром запястного канала и другие лигаментиты
3.0. Болезни фасций и апоневрозов
4.0. Болезни подкожно-жировой клетчатки
4.1. Узловатая эритема
4.2. Болезненный липоматоз Деркума
4.3. Панникулиты (включая болезнь Ве-бера—Крисчена)
5.0. Первичная фибромиалгия
5.1. Психогенный ревматизм
5.2. Синдром хронической усталости*
XII. Болезни костей, хряща и остеохондропатии
1.0. Болезни костей
1.1. Остеопороз генерализованный
1.2. 0стеомаляция
1.3. Гипертрофическая остеоартропатия
1.4. Болезнь Педжета (деформирующий остеит)
1.5. 0стеолиз (неуточненной этиологии)
1.6. Несовершенный остеогенез
2.0. Остеохондропатии
2.1. Асептический некроз головки бедренной кости
2.2. Остеохондропатии тел позвонков
2.3. Остеохондропатии бугристости большеберцовой кости
3.0. Остеохондриты
3.1. Рассекающий остеохондрит Кенига
3.2. Другие остеохондриты
XIII. Артропатии при неревматических заболеваниях
1.0. Аллергические заболевания
1.1. Сывороточная болезнь
1.2. Лекарственная болезнь
1.3. Другие аллергические состояния
2.0. Метаболические нарушения
2.1. Амилоидоз
2.2. Охроноз
2.3. Гиперлипидемия
2.4. Гемохроматоз
2.5. Болезнь Вильсона*
3.0. Врожденные дефекты метаболизма соединительной ткани
3.1. Синдром Марфана
3.2. Синдром Элерса—Данлоса
3.3. Синдром гипермобильности
3.4. Мукополисахаридоз
4.0. Эндокринные заболевания
4.1. Сахарный диабет
4.2. Акромегалия
4.3. Гиперпаратиреоз
4.4. Гипертиреоз
4.5. Гипотиреоз
4.6. Болезнь Аддисона*
5.0. Поражение нервной системы
5.1. Артропатия Шарко
5.2. Альгодистрофия
5.3. Синдром "плечо-кисть"
6.0. Болезни системы крови
6.1. Гемофилия
6.2. Гемоглобинопатии
6.3. Лейкозы
6.4. "Миеломная болезнь"
7.0. Паранеопластический синдром
8.0 Профессиональные болезни
8.0. Вибрационная болезнь
8.1. Силикоз
8.2. Кесонная болезнь
8.3. Другие нарушения
9.0. Другие заболевания
9.1. Саркоидоз
9.2. Периодическая болезнь
9.3. Хронический активный гепатит
9.4. Гиповитаминоз С
9.5. Глютеновая энтеропатия*
9.6. Иммуннодефицитные заболевания
* Заболевания или термины, не вошедшие в официальную классификацию.
3. Острая ревматическая лихорадка (ОРЛ)
Острая ревматическая лихорадка (ОРЛ) (в англ. языке acute rheumatic fever, в старой российской терминологии —ревматизм, болезнь Сокольского-Буйо) — это системное заболевание соединительной ткани с преимущественной локализацией поражений в сердечно-сосудистой системе (кардит, клапанные пороки сердца), развитием суставного (артрит), кожного (ревматические узелки, аннулярная эритема) и неврологического (хорея) синдромов, возникающее у детей 7-15 лет на фоне иммунного ответа организма на антигены бета-гемолитического стрептококка группы А и перекрёстную реактивность со схожими тканями организма человека.
3.1. Этиология
Streptococcus pyogenes (β-гемолитический стрептококк группы А) представляет собой грамположительный каталазонегативный кокк. Патогенные штаммы БГСА- М3, М5, М18, М19, М24. Этому способствует обилие факторов патогенности стрептококков:
- Адгезивные факторы.
- М-протеин.
- Стрептолизин-S.
- Стрептолизин-О.
- Стрептогиалуронидаза.
- Стрептопротеиназа.
3.2. Эпидемиология
В 20-30 годах XX века больничная летальность от острой РЛ с вовлечением сердца составляла до 40 %, частота формирования пороков доходила до 50-75 %. Благодаря активной антиревматической работе, организационным мероприятиям и научным достижениям в 60-70-е годы в СССР заболеваемость ревматизмом уже составляла 20-30 случаев на 1000, причём в Москве и Ленинграде этот показатель был на уровне 8-9, в Уфе — 38, в Красноярске — 98 случаев на 1000 населения. Летальность к этому моменту снизилась до 2 %, а частота формирования пороков — до 15-30 %. Мероприятия по внедрению повсеместной бициллинопрофилактики, диспансерного наблюдения, улучшению социального положения населения привели заболеваемость к уровню развитых стран — 0,3-0,8 на 1000 населения [И. М. Воронцов, 2003].
В последнее время наметилась тенденция к увеличению частоты случаев РЛ в различных странах. Так, в Индии заболеваемость составляет в среднем 6 на 1000 населения, в США (штаты Пенсильвания, Огайо, Тенесси, Западная Вирджиния, Калифорния) зарегистрировано 8 вспышек РЛ в средних слоях населения и в воинских коллективах, причём заболеваемость среди детей увеличилась в 5-12 раз в 24 штатах [Н. И. Брико, 2003; E.M. Ayob, 1992 ; A.S.Dajani et al., 1993; L.G.Veasy et al., 1994]. В связи со снижением уровня жизни населения России ревматизм вновь становится актуальной проблемой и в нашей стране. Об этом свидетельствует тот факт, что в 1994 г (разгар войны в Чеченской республике) показатель заболеваемости ревматизмом на Северном Кавказе был почти в 3 раза выше, чем в среднем по России [В. А. Насонова и соавт., 1996]. Именно в этот период шли наиболее активные миграционные процессы, люди жили во временных жилищах, а иногда и под открытым небом, часто малодоступной оказывалась и медицинская помощь. Вполне возможно, что подобного рода ситуации будут повторяться и в дальнейшем, требуя компетентности и настороженности внимания врачей первого контакта [Н. Н. Кузмина, М. Ю. Щербакова, 2004; В. А. Насонова и соавт., 1996]. В последние годы по России в целом и по отдельным её территориям заболеваемость РЛ снизилась.
3.3. Патогенез
В патогенезе ОРЛ также можно говорить о ревматической патогенетической триаде:
1. Прямое повреждение миокарда факторами патогенности БГС-А.
2. Аутоиммунный механизм:
а — оголение аутоантигенов миокарда вследствие прямого повреждения;
б — антигенная мимикрия БГС-А и миокарда (сходство антигенов), то есть антитела на БГС-А способны поражать и миокард);
3. Сосудистый механизм (поражение сосудов миокарда по вышеописанным механизмам ведет к дисциркуляторным изменениям в миокарде — ишемии, ацидозу, — способствуя развитию воспаления, с одной стороны, и реактивному фиброзу, с другой).
Болезнь обычно начинается в возрасте 7— 15 лет. изредка — в 4— 5 лет. В 20 % случаев первая атака ревматизма развивается в юношеском или более старшем возрасте. При этом существенное значение имеет антигенное сходство (мимикрия) между соматическими фрагментами стрептококков и антигенами сарколеммы кардиомиоцитов, а также между М-протеином клеточной стенки бактерии и антигенами стромы миокарда и соединительной ткани клапанов сердца и суставов. Поэтому персистирующая стрептококковая инфекция, вызывающая сенсибилизацию организма, может привести к образованию иммунного ответа не только на антигены стрептококка, но и на антигены собственной соединительной ткани, прежде всего сердца. Это индуцирует аутоиммунизацию с развитием реакций гиперчувствительности немедленного и замедленного типов. В крови появляются перекрестнореагирующие антитела с образованием циркулирующих иммунных комплексов и фиксацией их на базальной мембране сосудов микроциркуляторного русла. Возникает реакция гиперчувствительности немедленного типа (ГНТ), для которой характерна морфология острого иммунного воспаления в виде экссудативнонекротического васкулита. Активируется комплемент, а его хемотаксические компоненты привлекают лейкоциты и макрофаги. Микробные антигены переносятся макрофагами на Т-лимфоциты-хелперы, ответственные за иммунологическую память, и извращают ее. Одновременно макрофаги вырабатывают ряд цитокинов. вызывающих пролиферацию В-лимфоцитов, ответственных за образование антител. Постепенно реакция ГНТ сменяется реакцией гиперчувствительности замедленного типа (ГЗТ), развивается склероз сосудов и периваскулярной соединительной ткани. в том числе сердца и суставов. Таким образом, изменения при ревматизме и его хроническое волнообразное течение oпpeделяются развитием и периодической сменой реакций ГНТ и ГЗТ. В результате участия в процессе иммунных реакций для всех форм ревматизма характерны гиперплазия и плазмоклеточная трансформация лимфоидной ткани, а также полисерозиты.
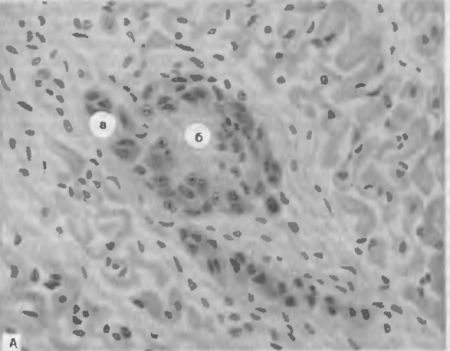
Рис. Ревматическая гранулема Ашоффа— Галалаева в строме миокарда. Гранулема состоит из гистиоцитов с базофильной цитоплазмой (а), в центре гранулемы — очаг фибриноидного некроза соединительной ткани (б).
Морфогенез ревматизма характеризуется прогрессирующей системной дезорганизацией соединительной ткани и изменениями сосудов микроциркуляторного русла, наиболее выраженными в строме и клапанах сердца. Стадия мукоидного набухания и фибриноидных изменений является морфологическим выражением реакций ГНТ. Клеточная воспалительная реакция проявляется в основном образованием специфических гранулем Ашоффа—Талалаева, названных в честь описавших их авторов (рис. 55). Гранулема при ревматизме формируется в ответ на фибриноидный некроз стенки сосуда микроциркуляторного русла и околососудистой соединительной ткани. Назначение ревматической грануле-i мы заключается в фагоцитозе некротических масс, содержащих остатки иммунных комплексов. Гранулема имеет определенную динамику, отражающую реакцию иммунокомпетентной системы. Вокруг очага фибриноидного некроза появляются крупные макрофаги с базофильной цитоплазмой и круглыми или овальными ядрами с центральным расположением хроматина («совиный глаз»), иногда встречаются многоядерные гистиоциты. Ревматическая гранулема при этом называется «цветущей». В дальнейшем реакции ГНТ сменяются на реакции ГЗТ, в гранулеме появляются фибробласты, количество фибриноидного детрита уменьшается(«увядающая» гранулема). Затем фибриноид полностью paccaсывается и область гранулемы склерозируется («рубцующаяся гранулема). Ревматические гранулемы появляются также в суставных сумках, апоневрозах, перитонзиллярной соединительной ткани, в строме других органов.
Клинико-морфологические формы ревматизма выделяют на ocновании преимущественного поражения того или иного органа. Различают кардиоваскулярную, полиартритическую, церебральную и нодозную формы. Это деление условно, так как при ревматизме поражение сердца встречается всегда.
Кардиоваскулярная форма заболевания развивается чаще других форм. При этом всегда имеет место ревматический эндокардит. При поражении эндокарда и миокарда развивается ревматический кардит, или ревмокардит. При сочетанием поражении эндокарда, миокарда и перикарда говорят о ревметическом панкардите.
Эндокардит — воспаление эндокарда — чаще всего развивается в клапанном аппарате сердца (клапанный эндокардит).
В процесс могут быть вовлечены сухожильные хорды — хордальный эндокардит, а также пристеночный эндокард предсердий или желудочков — пристеночный (париетальный) эндокардит. Наиболее часто поражаются створки митрального клапана (65—70 % ревмокардитов). На 2-м месте по частоте комбинированное поражение створок митрального и аортального клапанов (25 %), на 3-м месте — аортального клапана. Изменения трехстворчатого клапана встречаются значительно реже, и исключительно редко возникают поражения клапана легочного ствола. Выделяют 4 вида связанных между собой морфологических изменений клапанов сердца: диффузный эндокардит (вальвулит), острый бородавчатый, фибропластический и возвратно-бородавчатый эндокардит.
Диффузный эндокардит (вальвулит) характеризуется мукоидным набуханием и умеренными фибриноидными изменениями соединительной ткани створок клапана без повреждения эндотелия, что обусловливает отсутствие на них наложений тромботических масс. Исходом вальвулита является склероз створок клапана, иногда при рано начатом и адекватном лечении процесс обратим. Сходные изменения, заканчивающиеся склерозом, могут развиваться в сухожильных хордах.
Острый бородавчатый эндокардит протекает с более выраженными фибриноидными изменениями, клеточной реакцией и вовлечением в процесс эндотелия клапанов. При этом образуются мелкие (1—2 мм) тромбы, которые располагаются по замыкающему краю створок в виде бородавок серого цвета.
Фибропластический эндокардит развивается из двух предыдущих форм эндокардита и характеризуется усиленными процессами склероза створок клапанов и их деформацией.
Возвратно-бородавчатый эндокардит возникает при повторных атаках ревматизма на фоне склероза, гиалиноза и деформаций створок клапанов. При этом дезорганизация соединительной ткани происходит как в предсуществующей строме, так и в уже склерозированных тромботических бородавках. В результате на уже склерозированные тромботические массы откладываются новые массы фибрина, которые при затихании процесса также склерозируются.
Осложнения.
Острый бородавчатый и возвратно-бородавчатый эндокардиты могут осложняться тромбоэмболией сосудов большого или малого круга кровообращения. Следствием таких тромбоэмболии являются инфаркты селезенки, почек, головного мозга, миокарда, сетчатки глаза, иногда легких, изредка гангрена кишки или нижних конечностей.
В исходе эндокардита развиваются склероз, гиалиноз и деформация створок клапанов. Часто они срастаются друг с другом, нередко развиваются склероз и петрификация фиброзного кольца. Атриовентрикулярное отверстие обычно резко сужено, имеет вид «рыбьего рта» — формируется порок сердца. Сухожильные хорды также утолщены, укорочены и спаяны друг с другом.
3.4. Классификация
Современная классификация ОРЛ включает:
1. Клинический вариант: острая РЛ (ОРЛ), повторная РЛ (ПРЛ).
2. Клинические проявления: кардит, артрит, хорея, кольцевидная эритема, подкожные узелки.
3. Вовлеченность сердца: без поражения сердца, ревматическая болезнь сердца (без порока, с пороком, неактивная фаза).
4. Выраженность хронической сердечной недостаточности: ХСН I, II A, II Б, III ст., ФК I, II, III, IV.
3.5. Клиника и диагностика
Клинико-диагностические критерии ОРЛ Киселя-Джонса:
I. Большие (ревматическая клиническая пентада):
1) ревмокардит (преимущественно эндомиокардит);
2) полиартрит (преимущественно крупных суставов, мигрирующий характер, без остаточных деформаций, рентгенологически негативный);
3) малая хорея (гипотонико-гиперкинетический синдром вследствие поражения полосатого тела подкорки головного мозга);
4) ревматические узелки (периартикулярные подкожные узловатые уплотнения);
5) анулярная эритема (кольцевидные покраснения кожи туловища и проксимальных отделов конечностей).
II. Малые:
1) клинические: лихорадка, артралгии;
2) лабораторно-инструментальные: а) лабораторные (СРБ, СК, ДФА, СМ, АСЛО, АСГН); б) инструментальные (увеличение интервала PQ на ЭКГ)
Дифференциальная диагностика
Наиболее часто приходится дифференцировать ОРЛ с:
1) неревматический кардит (на фоне вирусной инфекции, без временного промежутка, без пороков, без поражения суставов, с отрицательными ревмопробами);
2) ревматоидным артритом (поражаются мелкие суставы, стойкий характер поражения, характерна утренняя скованность, узурация на рентгенограммах, деформация, практически не поражается сердце);
3) СКВ (волчаночная бабочка, панцитопения с нейтрофилезом, LE-клетки и АНФ).
4. Ревматоидный артрит
Ревматоидный артрит (англ. rheumatoid arthritis) — это системное заболевание соединительной ткани с преимущественным поражением мелких суставов по типу эрозивно-деструктивного полиартрита неясной этиологии со сложным аутоиммунным патогенезом.
Название происходит от (др.-греч. ῥεῦμα) что значит «течение», суффикс -оидный означает «подобный», ἄρθρονпереводится как «сустав» и суффикс —ит (гр. —itis) обозначает «состояние воспаления».
Причины заболевания на сей день неизвестны. Косвенные данные: увеличение количества лейкоцитов в крови и скорости оседания эритроцитов (СОЭ) — указывают на инфекционную природу процесса. Полагают, что заболевание развивается в результате инфекции, вызывающей нарушения иммунной системы у наследственно предрасположенных лиц; при этом образуются так называемые иммунные комплексы (из антител, вирусов и проч.), которые откладываются в тканях и приводят к повреждению суставов. Но неэффективность лечения РА антибиотиками скорее всего свидетельствует о неправильности такого предположения.
Заболевание характеризуется высокой инвалидностью (70 %), которая наступает довольно рано. Основными причинами смерти от заболевания являются инфекционные осложнения и почечная недостаточность.
Лечение сосредотачивается в основном на облегчении боли, замедлении развития заболевания и восстановлении повреждений с помощью хирургического вмешательства. Раннее обнаружение заболевания с помощью современных средств может значительно сократить вред, который может быть нанесён суставам и другим тканям.
Впервые может проявиться после тяжёлой физической нагрузки, эмоционального шока, утомления, в период гормональной перестройки, воздействия неблагоприятных факторов или инфекции.
4.1. История
Самые первые следы ревматоидного артрита найдены в 4500 г. до н. э. Их обнаружили на остатках скелетов индейцев в Теннесси, США. Первый документ, описывающий симптомы, очень напоминающие симптомы ревматоидного артрита, датируется 123 г. Симптомы ревматоидного артрита можно отметить и у людей, изображенных на картинах фламандских художников, например, «Три грации» Рубенса.
Первое описание ревматоидного артрита как самостоятельной нозологической формы (под названием первичной астенической подагры — la goutte asthénique primitive) выполнено в 1800 г. О.Ж.Ландре-Бове по результатам наблюдений в госпитале Сальпетриер под руководством Ф.Пинеля. Заболевание получило своё современное имя в опубликованном 1859 г. «Трактате о природе и лечении подагры и ревматической подагры» А.Б.Гарро.
4.2. Эпидемиология
Ревматоидный артрит распространён по всему миру и ему подвержены все этнические группы. Распространенность 0,5-1 % (до 5 % у пожилых). От 5 до 50 человек на 100 000 населения заболевает каждый год. В 2010 году от ревматоидного артрита в мире умерло около 49 тысяч человек.
Средний возраст начала заболевания составляет 40-50 лет для женщин и несколько больше для мужчин. Женщины заболевают в 3-5 раз чаще мужчин.
4.3. Этиология и патогенез
Как и для большинства аутоиммунных заболеваний, здесь можно выделить 3 основных фактора (ревматологическая триада):
1. Генетическая предрасположенность
Наследственная склонность к аутоиммунным реакциям.
Чаще встречается у носителей определенного антигена класса MHC II: HLA — DR1, DR4
2. Инфекционный фактор Гипотетические триггеры ревматических заболеваний
парамиксовирусы — вирусы паротита, кори, респираторно-синцитиальной инфекции
гепатовирусы — вирус гепатита B
герпесвирусы — вирусы простого герпеса, опоясывающего лишая, Цитомегаловирус, вирус Эпштейна-Барр (значительно выше в синовиальной жидкости * больных РА)
ретровирусы — Т-лимфотропный вирус
3. Пусковой фактор (переохлаждение, гиперинсоляция, интоксикации, мутагенные медикаменты, эндокринопатии, стрессы и т. д.). Для женщин длительность кормления грудью снижает вероятность развития РА. Кормление грудью в течение 24 месяцев и дольше понижает риск развития РА вдвое
Патогенез
Ревматоидный артрит специалистами относится к аутоиммунным заболеваниям. Для этой группы заболеваний характерно поведение клеток-защитников — лимфоцитов. Они, вместо того, чтобы активно диагностировать чужеродные бактерии, грибы, вирусы, и уничтожать их, начинают атаковать собственные здоровые клетки.
4.4. Клиника
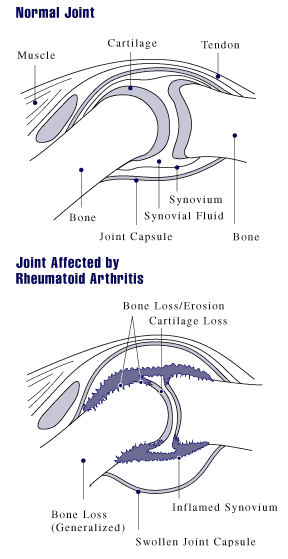
Ревматоидный артрит прогрессирует в трёх стадиях. В первой стадии происходит периартикулярный отек синовиальных сумок, вызывающее боль, местное повышение температуры и припухлость вокруг суставов. Вторая стадия — это стремительное деление клеток, которое приводит к уплотнению синовиальной оболочки. В третьей стадии воспалённые клетки высвобождают фермент, который поражает кости и хрящи, что часто приводит к деформации задетых суставов, увеличению боли и потере двигательных функций.
Как правило, вначале заболевание протекает медленно, с постепенным развёртыванием клинической симптоматики в течение нескольких месяцев или лет, значительно реже — подостро или остро. Около 2/3 случаев проявляются полиартритом, остальные — моно- или олигоартритом, причём суставной синдром часто не имеет клинической специфики, что значительно затрудняет дифференциальную диагностику. Суставной синдром характеризуется наличием утренней скованности более 30 минут и аналогичных проявлений во второй половине ночи — симптомы «тугих перчаток», «корсета»; постоянной спонтанной болью в суставах, усиливающейся при активных движениях. Исчезновение скованности зависит от активности процесса: чем больше активность, тем больше продолжительность скованности. Для суставного синдрома при ревматоидном артрите характерны монотонность, продолжительность, сохранение остаточных явлений после лечения.
Возможно наличие продромальных клинических проявлений (незначительные преходящие боли, связь боли с метеорологическими условиями, вегетативными расстройствами). Выделяют «суставы поражения» и «суставы исключения». К первым относятся (в порядке частоты встречаемости): II и III пястно-фаланговые, проксимальные межфаланговые плюснефаланговые, коленные и лучезапястные, локтевые и голеностопные. «Суставы исключения» следующие: дистальные межфаланговые, I пястно-фаланговый (большого пальца кисти).
Ревматоидный артрит часто сочетается с другими болезнями суставов — остеоартрозом, ревматизмом, системными болезнями соединительной ткани.
Внесуставные проявления
Со стороны сердечно-сосудистой системы: перикардит, васкулит, гранулематозное поражение клапанов, атеросклероз.
Дыхательная система: плеврит, интерстициальные заболевания.
Кожа: ревматоидные узелки, утолщение и гипотрофия, васкулит, сетчатое ливедо.
Нервная система: компрессионная нейропатия, сенсорно-моторная нейропатия, множественные мононевриты, цервикальный миелит.
Органы зрения: сухой кератоконъюктивит, эписклерит, склерит, периферическая язвенная кератопатия.
Почки: амилоидоз, васкулит, нефрит, НПВП-нефропатия
Кровь: анемия, тромбоцитоз, нейтропения.
Варианты клинического течения
Выделяют следующие варианты клинического течения ревматоидного артрита:
Классический вариант (симметричное поражение как мелких, так и крупных суставов, медленнопрогрессирующее течение).
Моно- или олигоартрит с преимущественным поражением крупных суставов, чаще коленных. Выраженное начало заболевания и обратимость всех проявлений в течение 1-1,5 месяца (артралгии носят мигрирующий характер, рентгенологические изменения отсутствуют, противовоспалительные препараты дают относительно положительный эффект; в последующем возникают все симптомы, характерные для ревматоидного артрита).
Ревматоидный артрит с псевдосептическим синдромом (сопровождается лихорадкой гектического типа, ознобом, гипергидрозом, потерей веса, развитием амиотрофии, анемии, васкулитов, висцеритов; в ряде случаев клинические признаки артрита отходят на второй план).
Синдром Фелти (сочетание полиартрита и спленомегалии; возможен вариант без спленомегалии, но с лейкоцитопенией, нейтропенией, висцеритами).
Синдром Стилла.
Ювенильный ревматоидный артрит (начало заболевания до 16 лет):
аллергосептический синдром;
суставно-висцеральная форма с ограниченными висцеритами.
Суставно-висцеральная форма:
ревматоидный васкулит;
поражение сердца, лёгких, почек, органов пищеварения;
поражение нервной системы.
4.5. Классификация РА
I Стадии клинических проявлений
— очень ранняя: длительность до 6 месяцев;
— ранняя: 6 — 12 месяцев;
— развернутая: более года;
— поздняя: более двух лет.
II Активность болезни (DAS28)
0 (ремиссия): DAS28 меньше 2,6;
1 (низкая): DAS28 2,6 — 3,2;
2 (средняя): DAS28 3,2 — 5,1;
3 (высокая): DAS28 больше 5,1.
III Инструментальная характеристика
Наличие эрозии
Рентгенологическая стадия (1-4)
IV Иммунологическая характеристика
Ревматоидный фактор: серо-позитивный/серо-негативный;
Анти-ЦЦП: серо-позитивный/серо-негативный.
V Функциональный класс
I сохранение самообслуживания, непрофессиональной и профессиональной деятельности
II сохранение самообслуживания, не профессиональной, нарушение профессиональной деятельности
III сохранение самообслуживания, нарушение профессиональной и непрофессиональной деятельности
IV нарушение всех видов деятельности
4.6. Диагностика
Долгое время не существовало определённого теста который мог бы однозначно подтвердить наличие заболевания. В настоящее время диагностика заболевания основывается на биохимическом анализе крови, изменениях в суставах, видимых на рентгене, и на использовании основных клинических маркеров, к которым относятся: суставной синдром как таковой, а также в сочетании с общеклиническими проявлениями — лихорадкой, слабостью, потерей веса и другими.
При анализе крови исследуют СОЭ, ревматоидный фактор (ревмо-фактор), количество тромбоцитов и т. д. Наиболее прогрессивным анализом является титр антител к циклическому цитруллин-содержащему пептиду — АЦЦП, анти-ЦЦП, anti-CCP (Мазуров, 2005, с. 103). Специфичность этого показателя составляет около 90 % (там же), при этом он присутствует в 79 % сывороток от больных РА.
Диагностически важными клиническими особенностями являются отсутствие изменений цвета кожи над воспалёнными суставами, развитие тендосиновитов сгибателей или разгибателей пальцев кистей и формирование амиотрофий, типичных деформаций кистей, так называемая «ревматоидная кисть».
Критериями неблагоприятного прогноза являются:
раннее поражение крупных суставов и появление ревматоидных узелков[источник не указан 2540 дней];
увеличение лимфатических узлов[источник не указан 2540 дней];
вовлечение новых суставов при последующем обострении;
системный характер болезни;
персистирующая активность болезни при отсутствии ремиссии более года;
стойкое увеличение СОЭ;
раннее появление (в течение первого года) и высокие титры ревматоидного фактора[источник не указан 2540 дней];
ранние (до четырёх месяцев) рентгенологические изменения со стороны поражённых суставов — быстрое прогрессирование деструктивных изменений;
обнаружение антинуклеарных антител и LE-клеток;[источник не указан 2540 дней]
носительство антигенов HLA-DR4; плохая переносимость базисных препаратов.
Симптомы[править | править вики-текст]
Ревматоидный артрит может начаться с любого сустава, но чаще всего начинается с мелких суставов на пальцах, руках и запястьях. Обычно поражение суставов симметрично, то есть если болит сустав на правой руке, значит должен заболеть тот же сустав на левой. Чем больше суставов поражено, тем более продвинута стадия болезни.
Другие частые симптомы:
Усталость, астеновегетативный синдром
Утренняя скованность. Обычно, чем дольше длится скованность, тем активней заболевание.
Слабость
Похожие на грипп симптомы, включая невысокий жар.
Боли при длительном сидении
Вспышки активности заболевания, сопровождающиеся ремиссией.
Мышечные боли
Потеря аппетита, депрессия, потеря веса, анемия, холодные и/или потные ладони и ступни
Нарушение работы слюнных и слезных желез, вызывающее недостаточную выработку слёз и слюны.
